Giovanni Apolone, direttore scientifico dell’Istituto nazionale dei tumori di Milano, è il neoeletto presidente dell’Organisation of european cancer institutes – Oeci, il network che riunisce in Europa i maggiori centri oncologici di cura e di ricerca internazionali, per coordinare e armonizzare la ricerca in oncologia, al fine di produrre nuove evidenze scientifiche e strategie cliniche. Tra le priorità del suo mandato ci saranno l’accesso ai trattamenti, per garantire a tutti i pazienti oncologici le cure migliori a prezzi sostenibili, e la promozione di una maggiore partecipazione dei pazienti, per rispondere a quella che è oggi una necessità sempre più sentita nel mondo della ricerca oncologica e, in generale, dalla comunità scientifica. Lo abbiamo incontrato nel suo ufficio di Via Venezian a Milano, sede dell’Istituto all’avanguardia nel coinvolgimento dei pazienti (ve ne avevamo parlato anche qui) che, secondo la classifica di Newsweek, è quarto nel ranking europeo dei migliori centri ospedalieri specializzati in oncologia e primo tra gli ospedali pubblici del paese per le cure oncologiche.

Partiamo dalla partecipazione. Come è nato il movimento per sostenere un maggior coinvolgimento dei pazienti?
La prima piccola rivoluzione risale agli anni Ottanta-Novanta, quando si è capito che oltre a indicatori come mortalità, controllo dei sintomi e sopravvivenza, erano necessarie informazioni sulla cosiddetta qualità della vita. Solo i pazienti potevano raccontare il proprio vissuto tra malattia, terapia e vita. Le risposte, raccolte attraverso strumenti standardizzati, venivano trasformate da algoritmi e metodi statistici affinché da valutazioni oggettive e soggettive diventassero dati quantitativi per la valutazione del profilo di sicurezza e di efficacia dei trattamenti, soprattutto farmaci. È stato un passo importante ma non sufficiente.
Cosa intende?
Che il paziente restava comunque un “oggetto” di ricerca. Negli anni successivi, è diventato sempre più un “soggetto”. Ci si è resi conto che i cittadini e i pazienti potevano migliorare di molto alcuni aspetti importanti della ricerca, come identificare le priorità, aiutarci a identificare gli indicatori di successo dei trattamenti e anche il disegno degli studi.
Come stanno le cose oggi?
I cittadini e i pazienti sono ancora poco presenti nell’intero percorso. Attualmente, infatti, la priorità è il mettere in essere dei meccanismi per rendere possibile l’inclusione dei pazienti e dei cittadini, più e meno esperti, o dei loro rappresentanti, più e meno esperti.
Si dice che questo andrebbe realizzato ogni fase, dalle priorità della ricerca al real world?
Certo, la ricerca è fondamentale, ma in realtà esiste la stessa urgenza di coinvolgimento attivo anche nel mondo dell’assistenza e dal caring, dove siamo ancora più in ritardo, soprattutto in Italia e in tutti i paesi mediterranei, rispetto ai paesi anglosassoni o al Nord d’Europa, dove è già chiara l’assoluta importanza e quindi la necessità di coinvolgere cittadini, pazienti e rappresentati in tutti i momenti decisionali, il più precocemente possibile, anche quando si decide dei percorsi assistenziali.
Come a dire che è ora di smetterla di chiamarli ai tavoli senza che possano decidere alcunché?
Decidono i politici, i decision manager e i clinici, pur nella grande variabilità di forma e sostanza che esiste all’interno dei 27 paesi membri europei, tra Nord e Sud Europa, tra paesi ricchi e paesi poveri. È questo un tema al centro delle due iniziative dell’Unione Europea per migliorare la cura e la vita dei cittadini con cancro: i due grandi piani attivati dalle due Direzioni generali della salute e della ricerca che sono rispettivamente lo Europe’s Beating Cancer Plan e la Cancer Mission.
C’è una grande e inaccettabile variabilità tra paesi in termini di epidemiologia del cancro, di risorse economiche per i sistemi sanitari e, purtroppo, di outcome di salute
— Giovanni Apolone, presidente dell’Organisation of european cancer institutes
A questo proposito, e anche per tornare alla seconda delle priorità del suo mandato all’Oeci, molti degli obiettivi di questi due progetti europei, parzialmente sovrapponibili, non riguardano la ricerca ma l’accesso e le diseguaglianze, non è così?
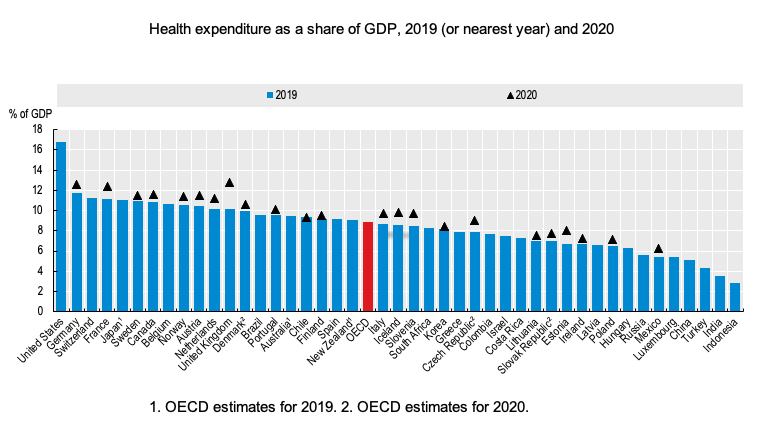
Solo la Cancer mission, negli ultimi tre anni, ha messo a disposizione più di 350 milioni di euro con l’obiettivo generale di ridurre la mortalità, aumentare la sopravvivenza e migliorare la qualità della vita proprio combattendo i determinanti di diseguaglianza modificabili. C’è una grande e inaccettabile variabilità tra paesi in termini di epidemiologia del cancro, di risorse economiche messe a disposizione per la sanità, di organizzazione dei sistemi sanitari e, purtroppo, di outcome di salute cioè di risultati (Figure). La causa principale di queste differenze non è tanto una mancanza di conoscenze, quanto la non identificazione dei determinanti che causano ineguaglianza. Guardando solo al nostro paese, ai dati Aiom (I numeri del cancro 2022), le diseguaglianze tra Regioni nella sopravvivenza per tutti i tumori e per le singole sedi tumorali sono notevoli.
Comune ai due progetti è la richiesta di un precoce e attivo coinvolgimento di cittadini e pazienti, i cosiddetti co-design e co-implementation. Come ci piazziamo rispetto agli altri paesi europei?
L’Italia è sicuramente un’eccellenza per quanto riguarda il sistema sanitario che, nonostante sia molto zoppicante e in crisi, è di tipo universalistico; anche guardando all’aspettativa di vita e alla qualità della vita reale e percepita siamo fra i migliori paesi europei. Le cose cambiano quanto all’effettiva presenza e coinvolgimento di pazienti e cittadini sia in ambito decisionale di ricerca ma soprattutto di assistenza.
Cosa dicono i dati?
L’Oeci ha un programma di accreditamento e designazione, un sistema che su base volontaristica può essere intrapreso dagli istituti del cancro. Unica eccezione è l’Italia, per cui l’accreditamento è obbligatorio, quindi i 12 Irccs oncologici del paese lo rinnovano ogni cinque anni. Il percorso di autovalutazione e poi di valutazione esterna riguarda varie voci di ricerca e assistenza, ma anche la presenza dei pazienti nei vari comitati. Disponiamo quindi di tutti i dati: le audizioni valutative hanno testimoniato una grande variabilità tra paesi, ma anche all’interno dello stesso paese.
È un problema normativo?
Normativo e anche pratico. Spesso i regolamenti non prevedono, e talvolta ostacolano, normativamente la presenza di queste tipologie di membri nei vari board e comitati. Noi stiamo supportando e spingendo in questa direzione, basandoci sulle raccomandazioni e le norme europee, nonostante la maggior lentezza italiana nell’obbligare o garantire questa cosa.
Spesso si menziona un problema di risorse. Quali sono le priorità?
Considerando i vari momenti della prevenzione primaria e secondaria, della diagnosi, della cura e della riabilitazione, la priorità dovrebbe essere all’inizio alla fine del continuo, pur sapendo che è proprio laddove gli investimenti sono minori. L’industria biomedica ha interessi più diagnostico-terapeutici, quindi non potendo fare affidamento su di essa, dovrebbe intervenire il pubblico. Pensiamo al reinserimento nel mondo sociale dei quasi 4 milioni di cittadini italiani che sono vivi dopo una diagnosi di cancro a 5 anni e solo un quarto di questi sono guariti; inoltre, il 75% ancora interagisce con il sistema sanitario.
Come fare allora?
Identificare le priorità e lì alloccare risorse è l’unico modo se vogliamo un sistema sanitario e un apparato di ricerca che migliori la qualità della cura e, quindi, la salute dei cittadini europei attraverso la produzione e il trasferimento delle conoscenze. Non possiamo chiederlo all’industria farmaceutica, il cui obiettivo è fare profitti, pur eticamente. L’obiettivo della parte pubblica non è fare profitto. Visti gli obiettivi diversi delle due parti, pubblica e privata, la strada non è certo quella di limitare la ricerca profit ma aumentare le risorse per la ricerca non profit. Ad esempio, se facciamo una valutazione dei bisogni o delle lacune di conoscenza, lì dovremmo investire, proprio dove c’è una falla o un bisogno principale e quindi, ad esempio, fare confronti studi di conforto. Tale ricerca non profit di tipo collaborativo può essere condotta a livello nazionale e internazionale.
Abbiamo comunque un grosso problema, tra liste d’attesa e bisogni di salute crescenti e non soddisfatti. Cosa significa?
Il nostro sistema sanitario pubblico di tipo universalistico copre le spese della salute per il 70-75%, mentre per il 20-25% è coperto dai cittadini, con le spese cosiddette out of pocket. Le mappe della capacità di spesa dei paesi (sotto) mostrano l’esistenza di grandi differenze anche all’interno dei paesi. Ciò significa che se il sistema universalistico così come è implementato oggi, con diverse qualità nelle diverse Regioni, non è in grado di offrire con fondi pubblici un certo servizio, allora il paziente cittadino deve coprirlo personalmente ma, se non ha le risorse economiche, le sue esigenze di salute non sono coperte.
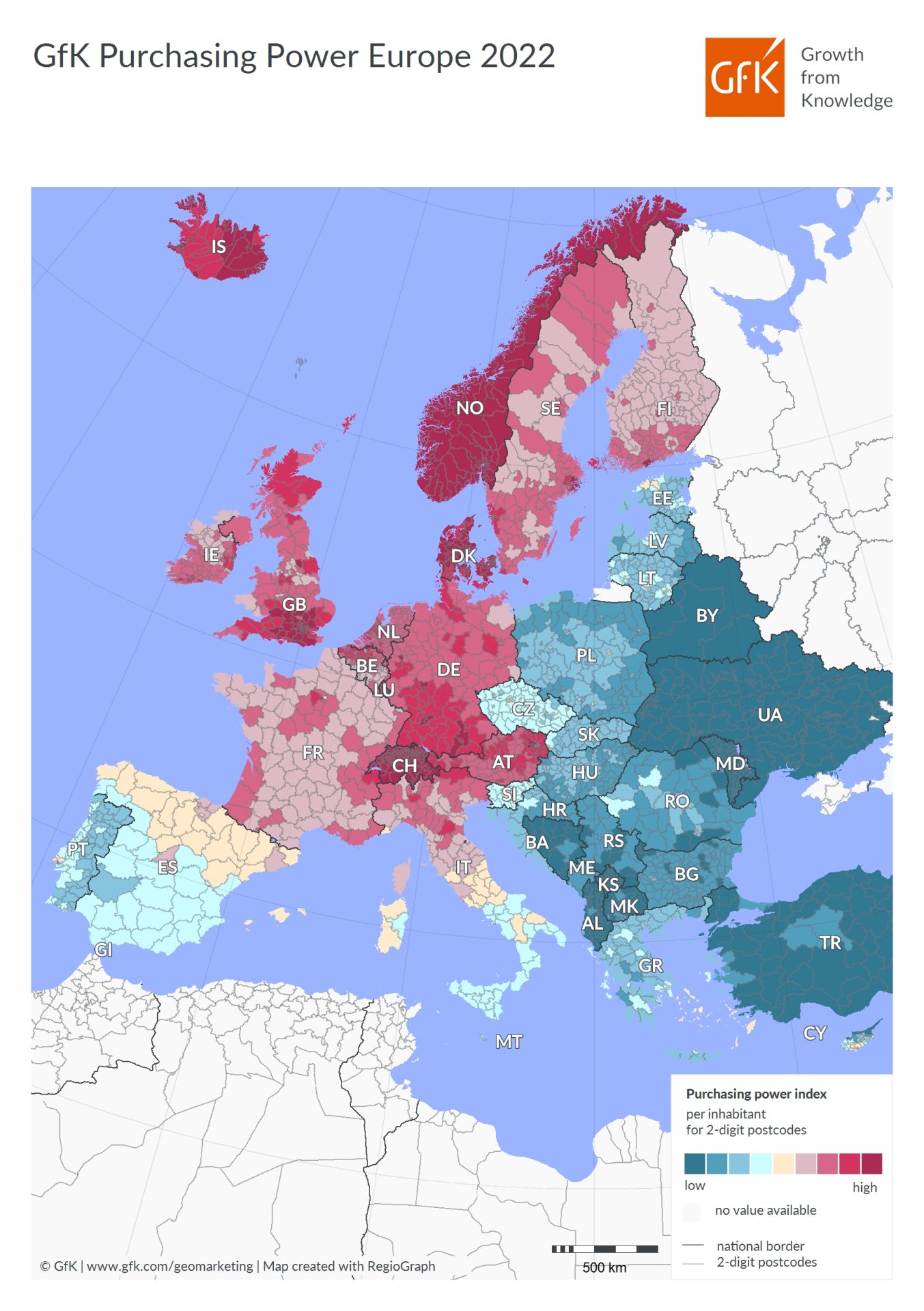
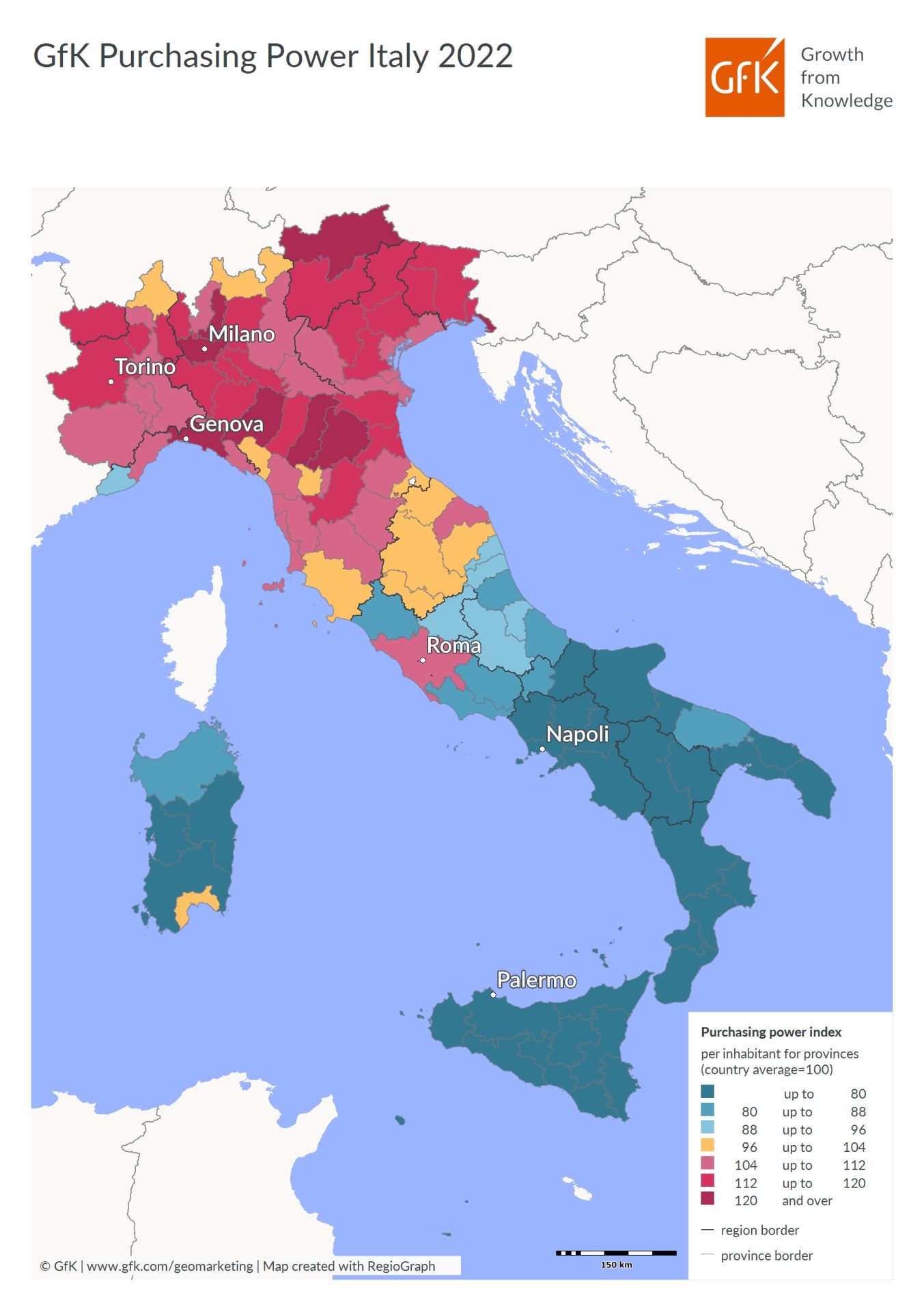
Photo by Kaleidico on Unsplash
Scegli la rivista
dell’innovazione sociale
Sostieni VITA e aiuta a
supportare la nostra missione
Vuoi accedere all'archivio di VITA?
Con un abbonamento annuale potrai sfogliare più di 50 numeri del nostro magazine, da gennaio 2020 ad oggi: ogni numero una storia sempre attuale. Oltre a tutti i contenuti extra come le newsletter tematiche, i podcast, le infografiche e gli approfondimenti.

