Welfare
Covid: il difficile post dimissioni delle persone con disabilità
Non è così raro il caso di una persona con disabilità che vive con un genitore anziano, entrambi positivi al Covid. Anffas è stata pienamente coinvolta sia sul piano associativo che su quello di gestore dei servizi. Un'esperienza che ha portato risultati validi, pur nelle difficoltà: prima fra tutte la carenza di infermieri nelle strutture territoriali del Terzo settore, migrati verso il pubblico. Ecco l'esperienza toscana

L’11 marzo 2020 L’OMS ha dichiarato il raggiungimento del livello pandemico. Quel giorno, i pazienti positivi alla ricerca del SARS–CoV-2 in Toscana erano già 314, di questi i ricoverati in Malattie infettive e in Area medica erano 87 e quelli in Terapia intensiva erano 54. A questo punto dell’epidemia, con numeri in rapida crescita anche nella nostra regione, è apparso chiaro che le strutture specialistiche presto non sarebbero state in grado di accogliere i casi in livelli d’intensità appropriati.
La risposta della rete ospedaliera Toscana è stata declinata nelle tre Aree Vaste, SudEst, Centro e NordOvest, ciascuna delle quali è stata strutturata per fornire le cure necessarie ai pazienti Covid-19 per tutti i livelli d’intensità di assistenza secondo un modello concettuale già collaudato per tutte le reti cliniche. Ciascuna Area Vasta è stata articolata per la risposta alla pandemia in tre tipologie di ospedale.
- Un ospedale Core-A, corrispondente all’Azienda ospedaliero universitaria che insiste su quel territorio (Careggi per l’Area Vasta Centro, Pisana per la Nord-Ovest e Senese per la Sud-Est). Questi ospedali garantiscono il maggior numero di posti letto per pazienti Covid-19, sia in Area medica (compresi reparti di Malattie infettive), sia in Terapia intensiva.
- Ospedali Core-B, che corrispondono ai maggiori ospedali per acuti dell’AUSL di Area Vasta. Questi garantiscono tutte le funzioni per i pazienti Covid-19 e mantengono la continuità delle funzioni per l’oncologia e le reti tempo dipendenti. Sono dotati di un numero di posti letto in Terapia intensiva tale da creare un'Unità Covid-19 e assicurando al tempo stesso posti letto intensivi per altri pazienti; spesso sono sede di un reparto di Malattie infettive, o in alternativa garantiscono la presenza dello specialista.
- Gli ospedali No Core, non dispongono di Terapia intensiva o hanno solo piccoli reparti intensivi, che non consentono di destinare una porzione a pazienti con Covid-19. Garantiscono la continuità dell’assistenza per altri trattamenti non rinviabili. Si tratta di numerosi piccoli ospedali del Sistema sanitario e delle Case di Cura private.
In condizioni di base gli ospedali toscani dispongono complessivamente di 322 posti letto di terapia intensiva. Il 18 marzo 2020 è stata emessa l’ordinanza del Presidente della Giunta regionale con l’approvazione del piano per la realizzazione di 280 postazioni di cure intensive, convertendo reparti di degenza strutturati per l’alta intensità, sale operatorie, recovery room, ambulatori chirurgici ecc, fino a poterne garantire 394 solo per i pazienti Covid-19, continuando a gestire separatamente i pazienti critici “ordinari”. Questa risorsa ha un’ulteriore capacità di espansione di altri 80 posti letto intensivi entro 48 ore, in caso di necessità. I posti letto di Area medica a disposizione per pazienti Covid-19 è quindi salita fino a 1.504, oltre a 34 sub-intensivi, con la possibile espansione di 156 letti entro 48 ore.
La Regione monitora tutti i dati dei ricoveri attraverso una struttura centrale denominata Centrale operativa regionale per le maxiemergenze ospedaliere (CO), con le seguenti funzioni:
- coordinamento delle azioni di escalation regionali per il riorientamento dei flussi di ricovero in caso di superamento delle soglie previste di impegno delle strutture
- attivazione dei mezzi di soccorso per i trasferimenti intraregionali, con particolare riguardo ai pazienti intensivi intubati
- gestione dei trasferimenti da altre aziende/Aree Vaste/ regioni
- coordinamento del trasferimento di pazienti
- coordinamento dello spostamento di dispositivi, tecnologie o presidi medici da ospedale a ospedale (o da ospedale ai servizi territoriali) e la distribuzione in base alle necessità di dispositivi, tecnologie, presidi medici temporaneamente allocati presso la Centrale.
La CO aggiorna in tempo reale, con dati inviati dalle direzioni sanitarie, un portale dal quale si rilevano le informazioni sull’andamento dei ricoveri e sulla tenuta del network ospedaliero.
La risposta della Rete territoriale Toscana
Nell’ Aprile 2020 un’ordinanza del presidente della regione Enrico Rossi disegnava la gestione del percorso Covid-19 in ambito territoriale. Il processo di cura è affidato al Medico di Medicina Generale (MMG) o Pediatra di Famiglia (PdF) che può decidere se gestire direttamente la cura del paziente o attivare per la gestione l’ Unità Speciale di Continuità Assistenziale – USCA.
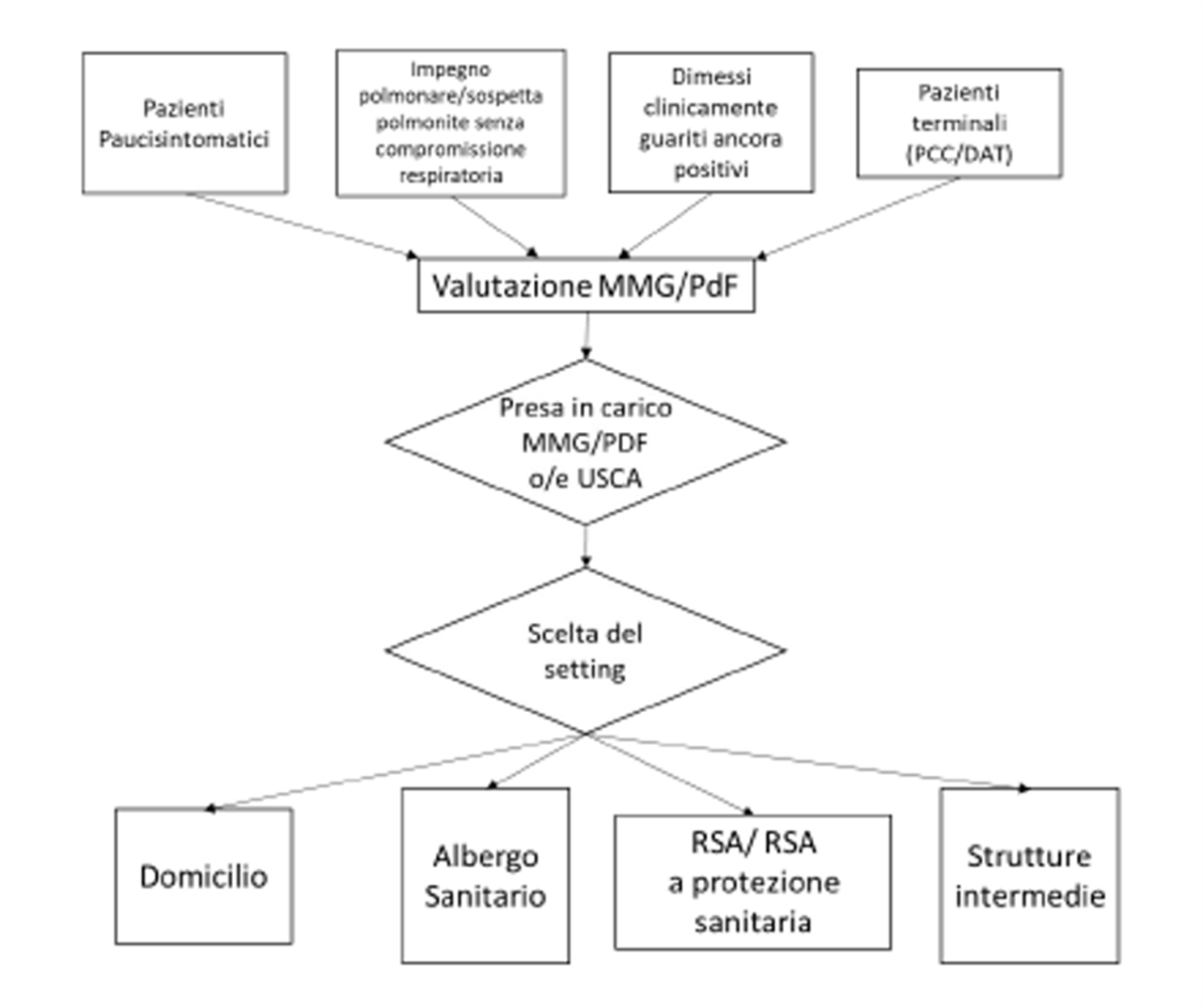
I pazienti COVID positivi sul territorio sono stati distinti:
- pazienti paucisintomatici
- pazienti con impegno polmonare/sospetta polmonite, ma senza segni di compromissione della funzione respiratoria
- pazienti dimessi dall’ospedale “clinicamente guariti” (definizione ministeriale), ma ancora positivi al tampone, per il necessario periodo di convalescenza/clearance del virus e negativizzazione del tampone
- pazienti in fase terminale che rifiutano il ricovero (Pianificazione Condivisa delle Cure) o che hanno a suo tempo espresso le Disposizioni Anticipate di Trattamento (DAT) e/o che in funzione della Pianificazione Condivisa delle Cure non sono sottoposti a ventilazione invasiva e quindi tornano sul territorio per cure palliative.
I setting di presa in carico sono:
- domicilio del paziente: qualora le condizioni ambientali consentano un isolamento e/o protezione efficace degli eventuali conviventi
- albergo sanitario
- RSA/RSA a protezione sanitaria
- strutture intermedie
Tutte le prestazioni domiciliari incluso, ove possibile, la rilevazione dei parametri vitali, vengono registrate sulla piattaforma regionale di gestione territoriale. Le prestazioni infermieristiche nel setting domiciliare per i pazienti COVID positivi vengono prioritariamente gestite dall’infermiere dell’USCA; sarà sua facoltà avvalersi, qualora ritenuto necessario, della consulenza e/o collaborazione dei colleghi del team domiciliare. Le prestazioni specialistiche sono garantite dagli specialisti che supportano l’USCA, come per esempio: pneumologo, infettivologo, palliativista. Riguardo alle indicazioni terapeutiche, il medico (MMG/PdF/USCA) che ha in cura il paziente prescrive la terapia farmacologica acquisendo dal paziente il consenso informato relativo al loro uso “off label”. I farmaci prescritti sono garantiti al paziente mediante il canale della farmaceutica convenzionata e DPC a fronte di prescrizioni utilizzando le funzioni relative alla dematerializzazione delle ricette (NRE via SMS) o allegato a mail.
Il follow-up clinico viene assicurato dal medico che ha in carico il paziente (MMG o PdF o USCA) attraverso:
- controllo telefonico se il paziente è asintomatico o paucisintomatico;
- accessi a domicilio per i casi di maggior impegno polmonare, con frequenza definita dal medico che ha in carico il paziente in base alla valutazione dei parametri generali, di funzionalità respiratoria e delle comorbidità.
Nel corso del follow-up, il medico valuta i parametri consigliati dalle evidenze di letteratura ai fini del mantenimento sul territorio, in particolare la temperatura corporea, saturazione, pressione arteriosa e le opportune scale di deterioramento clinico. Quando tecnicamente possibile, attua il monitoraggio dei parametri del paziente (tramite APP) ed all’occorrenza stabilisce un collegamento audio/video col singolo paziente secondo le modalità indicate previste dalle norme. In caso di compromissione della funzione respiratoria si provvede a contattare il 118, che opererà in conformità con le "Linee di indirizzo per la gestione del percorsoCOVID-19 in ambito ospedaliero e peri-ospedaliero".
In un quadro complesso, in costante evoluzione, che ha visto alternarsi momenti di buon funzionamento a momenti di criticità, ANFFAS è stata pienamente coinvolta sia sul piano associativo che su quello di gestore dei servizi. A quasi un anno dall’inizio della crisi pandemica ed un’esperienza maturata sul campo a 360 gradi, in ambito associativo si è sviluppata una riflessione nata sulla base di casi reali e che si è sviluppata su due assi principali: persone con disabilità presso il proprio domicilio; sostegni residenziali per persone con disabilità, e le loro famiglie, colpite dal Covid. In entrambi i casi la pandemia ha messo in evidenza le fragilità ma anche le risorse territoriali, sulla quale programmare un tessuto locale di sostegno più forte di quello esistente prima della pandemia.
Gli attori del sistema sono numerosi:
- Servizi legati al sistema sanitario quali distretto, medico di medicina generale, specialisti ambulatoriali, continuità ospedale territorio (ACOT), ospedali con reparti ordinari e Covid, equipe specifiche per l’emergenza Covid, direzioni ospedaliere e zonali, servizi sociali delle Asl
- Servizi legati al comune quali servizi sociali, sostegni domiciliari, sostegni scolastici, trasporto
- Servizi legati al mondo del terzo settore quali servizi residenziali, diurni, domiciliari, ambulatoriali, trasporto, volontariato di sostegno
Un semplice ed incompleto elenco quale quello sopra rende comunque l’idea della complessità del sistema che già in condizioni ordinarie, spesso, faticava a dialogare in maniera coordinata ed efficace e che, in emergenza Covid, ha incontrato nuovi problemi e difficoltà ed ha dovuto “inventarsi” modalità nuove di rapportarsi con un importante ruolo dell’associazionismo. Al netto delle criticità tipiche e ben conosciute che si sono riscontrate un po’ in tutta Italia a causa della poca chiarezza delle informazioni, spesso dovuta alla stratificazione delle stesse, al conseguente disorientamento dei cittadini, tanto più delle persone con disabilità e della capacità organizzativa che, in alcuni casi non è stata al passo con la corsa del virus, è forse interessante valutare le situazioni che hanno prodotto risultati sostanzialmente positivi pur in un contesto caotico ed in rapida evoluzione e, soprattutto, perché hanno prodotto risultati validi.
Ancor di più durante la pandemia è risultato centrale il contributo che ha potuto dare il Terzo settore quale attore proattivo del sistema di tutela delle persone più deboli e delle loro famiglie. Il caso di una persona con disabilità complesse, già frequentante un centro diurno di ANFFAS, che vive con un genitore anziano, entrambi colpiti da Covid con ricovero ospedaliero e complicazioni importanti, non è un caso poi così raro in questo periodo. Il fratello, convivente e non colpito da Covid, pur impegnandosi moltissimo nella cura dei propri cari, ha un’attività lavorativa che gli richiede ancor più attenzione del solito rendendogli assolutamente impossibile essere l’unico sostegno per il nucleo famigliare.
Ed ecco le agenzie attivate nel percorso:
- Ospedale Covid,
- Ospedale cure intermedie
- ACOT (agenzia continuità ospedale territorio)
- UVMD (unità di valutazione multidimensionale disabilità) di ASL e Comune,
- MMG (Medico di medicina generale)
- RSD ANFFAS
Provando a rappresentare graficamente il percorso attraverso una “mappa” delle relazioni emerge una trasversalità dell’intervento associativo, distinto dal sostegno residenziale attivato nell’ultima fase, così come emerge la trasversalità del medico di medicina generale.
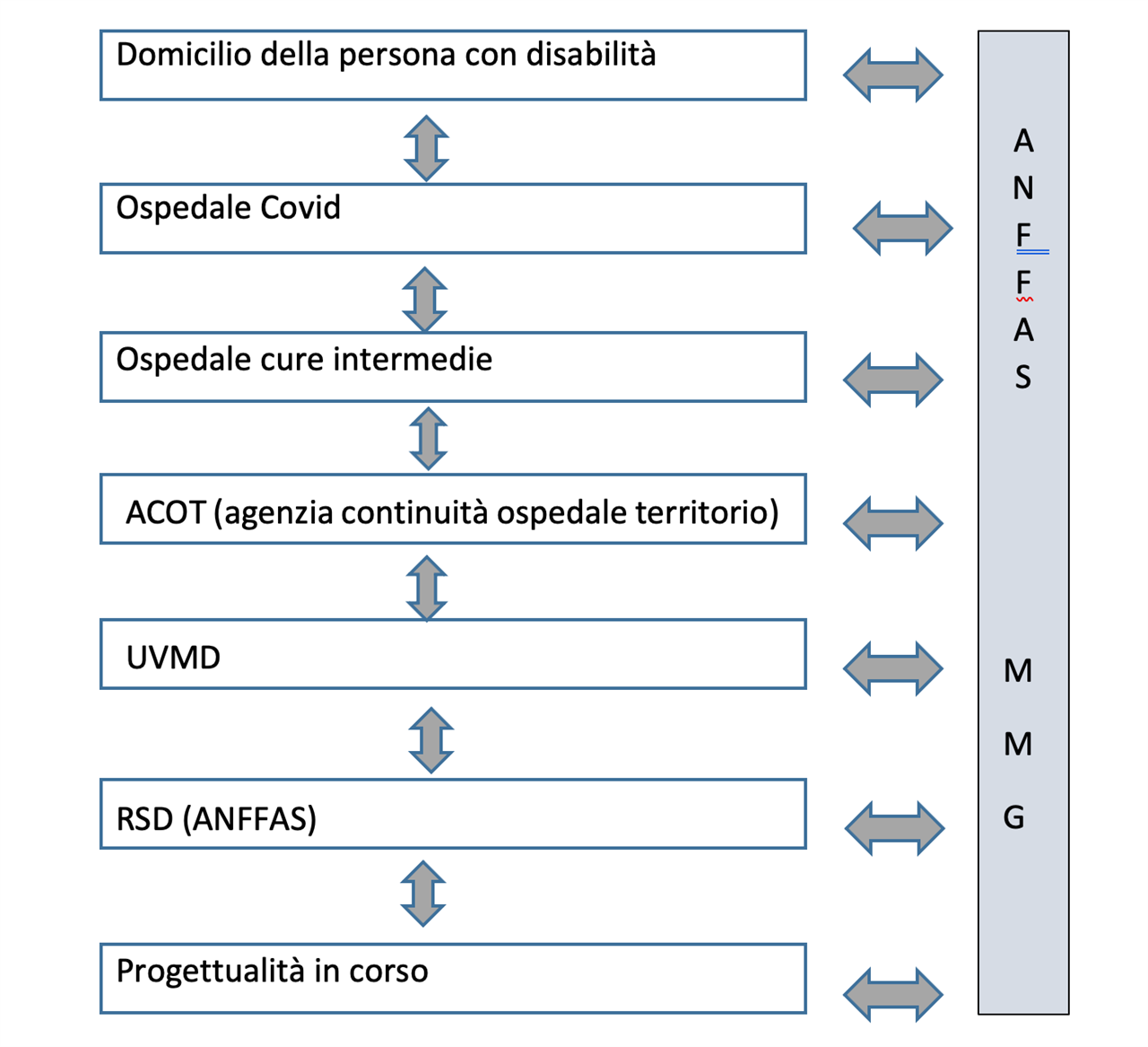
È evidente la complessità del sistema che ha visto, fin dall’inizio, un ruolo dell’associazione legato al sostegno della famiglia con contatti costanti, di facilitatore verso il sistema interfacciandosi con i reparti ospedalieri ed i servizi territoriali, di facilitatore verso la famiglia aiutando il familiare di riferimento ad orientarsi rispetto alle azioni da fare per dare continuità di sostegni al fratello con disabilità, di erogatore diretto di sostegni residenziali al momento della dimissione ospedaliera essendo ancora la persona con disabilità in una condizione complessiva necessitante di sostegni residenziali complessi non erogabili nel contesto domestico e di partner nella progettazione del percorso futuro.
L’uscita dal reparto di cure intermedie, ad avvenuta negativizzazione da Covid 19, verso la RSD di ANFFAS per un adeguato periodo di recupero è avvenuta con percorso ed obiettivi concordati tra le agenzie ma soprattutto con la persona con disabilità e chi la rappresentava contribuendo così ad abbassare il più possibile i livelli di ansia e preoccupazione per l’immediato futuro di una persona con disabilità complessa ulteriormente aggravata dalle complicanze dovute al Covid. Una criticità importante del sistema è stata, ed è, la grave carenza di personale infermieristico nelle strutture territoriali del Terzo settore che hanno visto un progressivo svuotamento di tale personale migrato verso le strutture pubbliche. Un problema di estrema importanza che, al momento, non vede soluzioni a breve e, anzi, rischia ancora di peggiorare.
*Il dott. Giuseppe Mussi è direttore generale Anffas Massa Carrara e componente Comitato Tecnico Scientifico Anffas Nazionale
Photo by Ashkan Forouzani on Unsplash
Cosa fa VITA?
Da 30 anni VITA è la testata di riferimento dell’innovazione sociale, dell’attivismo civico e del Terzo settore. Siamo un’impresa sociale senza scopo di lucro: raccontiamo storie, promuoviamo campagne, interpelliamo le imprese, la politica e le istituzioni per promuovere i valori dell’interesse generale e del bene comune. Se riusciamo a farlo è grazie a chi decide di sostenerci.
